Донорство детских органов: в ожидании чуда
 Фото: архив семьи Смольниковых
Фото: архив семьи Смольниковых
По словам экспертов, на данный момент не менее 150 российских детей нуждаются в пересадке сердца, и приблизительно такому же количеству необходима пересадка легких. За двадцатилетнюю историю существования российской медицины лишь 1% из этих детей удавалось найти своего донора. Считается, что исправит ситуацию обновленный закон «Об основах охраны здоровья граждан», вступивший в силу 1 января 2012 г. и разрешивший в России детское донорство.
Наверное, найдутся люди, которые скажут: «Что это за цифра – 150 человек – для 140 миллионной страны? Да под машинами детей погибает больше ». Все так, но это дети которые когда-то были здоровыми, радовали своих родителей. А теперь у них диагноз, который звучит в нашей стране, как приговор - но такого ребенка можно спасти!
Сложность в том, что, к примеру, почки, печень или поджелудочную железу ребенку можно отдать и от взрослого человека. Зачастую родители идут на этот шаг и становятся для своего ребенка донором. Отдают один из парных органов. Но сердце или легкие от взрослого в маленькую грудную клетку ребенка попросту не войдут, они должны быть такими же маленькими, как он сам, должны достаться от другого ребенка, умершего ребенка.
Раньше закон запрещал забор органов у погибших малышей и передачу их тем детям, которых еще можно спасти. С 1 января 2012 года такое стало возможно – с письменного согласия родителей или опекунов. Однако на практике не все так просто.
Профессор Юрий Горбатых, руководитель центра детской кардиохирургии и хирургии новорожденных Новосибирского научно-исследовательского института патологии кровообращения им. акад. Е.Н. Мешалкина, считает, что «хоть закон и снял прямой запрет на детскую трансплантацию, но основной камень преткновения остался. Забор органов можно провести только тогда, когда мозг пациента умер, но органы «живы» – то есть в них искусственным образом, обычно с помощью аппарата искусственной вентиляции легких и микрокапельниц, поддерживается кровоток. Чтобы зафиксировать смерть мозга, нужен протокол – юридически закрепленный список правил, который бы позволил сказать нам, что у этого ребенка мозг умер, такие-то органы можно изъять для пересадки другому ребенку».
Речь идет о протоколе констатации смерти головного мозга у детей. «Закон о трансплантации органов и (или) тканей человека» в России был принят еще в 1992 году. В нем есть ссылка на инструкцию о том, как констатировать смерть мозга. В инструкции есть пояснение: не применимо к лицам от 0 до 18 лет. Врачам, детям и родителям снова придется ждать, хотя в этом случае промедление действительно подобно смерти.
Но не только в протоколе дело. По словам Юрия Николаевича, не сформирована система забора и транспортировки донорских органов. Развитию трансплантологии мешает непонимание чиновников от медицины на разных уровнях власти:
«Технически и в области подготовки кадров никакой проблемы не существует. Скажем, у нас в ННИИПК пять лет назад начали проводить трансплантации у взрослых. Сначала – сердце, потом почки. Теперь печень собираемся. Но потом главврач больницы, в которую поступает большинство пациентов с травмами не совместимыми с жизнью, многие из которых потенциально могли бы стать донорами, сказал, что сотрудничать по развитию трансплантологии не намеревается. И донорство на этом закончилось. В минувшем 2011 году в нашем институте было проведено только 3 операции по пересадке сердца и 40 операций по пересадки почки. Это вполовину меньше, чем в 2010 году. Причина одна – нет донорских органов. Теперь мы пытаемся с близлежащими регионами наладить отношения, но появляется проблема доставки органов. Хотя все решаемо, важно вступить в этот процесс».
Если в рядах врачей и медицинских чиновников нет однозначной оценки трансплантации детских органов, что уж говорить о простых людях. Как объяснить родителям умершего ребенка, что их малыш может стать донором? Кто будет вести столь непростой разговор с родителями? А если я захочу стать донором органов, что ж мне, всегда носить с собой письменное согласие на бумажке, что мол, берите, не возражаю? Пока в России эти вопросы остаются открытыми, хотя в Америке и странах Европы решаются по-разному.
В США более 86 миллионов человек являются официально зарегистрированными добровольными донорами.
Любой испанец признается донором органов автоматически, но семьям потенциальных доноров разрешается аннулировать согласие.
В Скандинавских странах при получении медицинской страховки тебе и или твоему ребенку предлагают стать донором. Если человек пишет отказ, то при наступлении страхового случая и ему будет отказано в трансплантации органов, то есть ты отказываешься быть как донором, так и реципиентом органов.
В Италии при получении водительских прав на мототранспорт в обязательном порядке оформляется протокол, в соответствии с которым при получении черепно-мозговой травмы, не совместимой с жизнью, у водителя могут быть изъять органы для последующей трансплантации другим людям.
Мост к трансплантации
До последнего времени у детей из России была лишь одна возможность попасть на трансплантацию сердца или легких - поехать на операцию за границу. В большинстве случаев речь идет об Италии, где операции по трансплантации органов осуществляются с 1985 года и разрешено детское донорство. Деньги на операцию, транспортировку больного туда и обратно и годичное выхаживание пациента в клинике выделяются из бюджета нашей страны. Решение о проведении трансплантации для лиц без гражданства в ЕС утверждается в Европейском центре трансплантаций. Переговоры ведутся на самом высоком уровне.
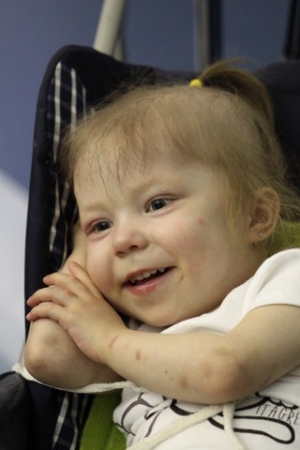
В недавнем прошлом подобные вмешательства проводились трем российским деткам: 16-летней Кате Михайловой из Томска, 6-летнему Линару Хисматуллину из Уфы и 3-летней Вере Смольниковой из Новосибирска. Историю последней девочки мне хотелось бы рассказать отдельно, во-первых, потому что я тоже живу в Новосибирске и на какое-то время малышка Верочка и ее мама Ирина стали главными героями нашего города. Во-вторых, потому что у меня тоже есть дочь, с ней всякое может случиться, а я за нее в ответе. И, главное, история эта со счастливым концом и она очень похожа на свершившееся на наших глазах чудо!
Понятно, что как-то вдруг на трансплантацию сердца дети не попадают. Веру долго лечили от пневмонии в Детской клинической больнице Новосибирска. Состояние ребенка стремительно ухудшалось. Видимо, болезнь дала осложнение на сердце. С диагнозом «идеопатическая гипертрофическая кардиопатия» в критическом состоянии двухлетняя девочка была доставлена в Институт патологии кровообращения им. академика Мешалкина.
"При таком диагнозе происходит уменьшение полостей левого и правого желудочков. У Веры желудочки меньше нормальных в три раза, в три раза толще и жестче миокард. Это приводит к тому, что кровь из предсердий не поступает в достаточном объеме в желудочки и возникает сердечная недостаточность, то есть органы не получают вместе с кровью необходимого количества кислорода", – комментирует детский кардиохирург Юрий Горбатых.
Описать состояние малышки можно было так: отечность, сепсис, пролежни, тяжкие следы нарушения кровообращения на пятках и пальчиках (т.е. стала развиваться гангрена). Ребенку требовалась пересадка сердца. Но в 2010 году в России подобные операции были под полным запретом. За неделю, пока велись переговоры с итальянской клиникой, болезнь стала активно прогрессировать, что и заставило врачей клиники пойти на имплантацию искусственного сердца.
Измотанный болезнью организм девочки мог не выдержать операции, но все-таки шансы были. Практически накануне нового 2011-го года (30 декабря) Веру подключили к аппарату «искусственное сердце». Катетеры – специальные трубочки, выходящие из тела ребенка к аппарату, были подобраны для девочки специально, из расчета ее массы тела.
Это была первая имплантация искусственного сердца столь маленькому ребенку, проведенная в нашей стране. «Сначала девочка была на аппарате искусственной вентиляции легких, требовалось большое количество кардиотонических препаратов, – рассказывает врач-реаниматолог детского отделения ННИИПК Игорь Прозоров. – Затем мы отказались от искусственной вентиляции. Сердце, печень, почки стали лучше работать, девочка стала лучше кушать и была готова к транспортировке».
Механическое сердце представляет собой внешний компрессор с большим количеством трубочек, которое за тебя качает твою собственную кровь. «Каждую трубочку, дублирующую сосуд, новосибирские врачи обшили вручную. Итальянцы такую работу делают лазером. Когда они увидели, как функционирует механическое сердце у Веры, то признали, что в Новосибирске была выполнена поистине ювелирная работа», - отметил в интервью папа девочки Владимир Контарев.
Жить ребенку с механическим сердцем можно до полугода, потому что приходится принимать большое количество антикоагулянтов, понижающих свертываемости крови, что чревато кровотечениями. А у Веры печень и так была посажена еще после лечения пневмонии. В итоге, кардиохирургам и анестезиологам-реаниматологам приходилось балансировать на грани тромбоза аппарата, что повлекло бы за собой катастрофу. Но врачи и Вера справились удачно.
Крылатый госпиталь для одного больного
 Далее предстояла перевозка девочки и ее мамы в клинику г. Бергамо из Новосибирска в Италию. И, по-моему мнению, это самая сложная часть операции по спасению маленькой жизни. Транспортировку поистине можно считать уникальной в мировом масштабе. Никогда ранее столь юного пациента не перевозили на такие далекие расстояния: Новосибирск и Италию разделяют 6000 км, - путь из сибирских морозов на юг, а значит, неизбежная акклиматизация. Перелет был осуществлен на военно-транспортном самолете МЧС России ИЛ-76. На борту самолета девочку и ее маму встретили три врача отряда "Центроспас", два инженера по обслуживанию медицинского оборудования, а также специалист Центра экстренной психологической помощи МЧС. Но до самолета нужно было еще добраться!
Далее предстояла перевозка девочки и ее мамы в клинику г. Бергамо из Новосибирска в Италию. И, по-моему мнению, это самая сложная часть операции по спасению маленькой жизни. Транспортировку поистине можно считать уникальной в мировом масштабе. Никогда ранее столь юного пациента не перевозили на такие далекие расстояния: Новосибирск и Италию разделяют 6000 км, - путь из сибирских морозов на юг, а значит, неизбежная акклиматизация. Перелет был осуществлен на военно-транспортном самолете МЧС России ИЛ-76. На борту самолета девочку и ее маму встретили три врача отряда "Центроспас", два инженера по обслуживанию медицинского оборудования, а также специалист Центра экстренной психологической помощи МЧС. Но до самолета нужно было еще добраться!
«Дорога до аэропорта у меня отняла несколько лет жизни точно, – вспоминает Игорь Прозоров. – Я как реаниматолог отвечал за транспортировку. Еще был детский кардиохирург и перфузиолог, отвечающий за аппарат искусственное сердце. Всем нам пришлось очень нелегко. Новосибирская область нам выделила два реанимобиля для перевозки пациентки, это Фиат Дукато, сделанный в Елабуге (Татарстан) по лицензии итальянцев. Аппарат искусственное сердце потребляет 650 ватт, это много для автомобиля, хотя у Фиат Дукато была заявлена мощность – 1 Квт. Мы пытались испытать энергосистему автомобилей в клинике и наше оборудование показало, что энергии должно хватить. Но в дороге выяснилось, что заявленная и фактическая мощность не совпадают. В Италии нас тоже встретил Фиат Дукато, но с тем автомобилем все в порядке было.
Потому мы пока ехали в Новосибирске до аэропорта – поседели все в дороге. Малейшая пробка, задержка – все. Мощности батарей аппарата хватило бы на 25-30 мин. Там 12 лампочек, и они гасли – первая, вторая, третья, четвертая. А мы проехали только пару километров. Благо, что была хорошая служба сопровождения ГИБДД, два капитана. Я никогда так не ездил: в час-пик, в 8 утра мы ехали по встречной полосе, по ул. Большевисткой через Димитровский мост. Доехали за 25 минут из института Мешалкина до Толмачево (расстояние в 40 км – И.К.). Когда приехали – осталось 2 лампочки из 12. То есть еще бы 10 минут в дороге – и сердце бы это встало».
Отдельные опасения вызывала работа аппарата искусственное сердце при минусовой температуре. Из терминала аэропорта до самолета ведь нужно было как-то добраться. Несколько минут пришлось бы провести на улице, на морозе. За это время в трубочках аппарата мог образоваться конденсат, и все – аппарат перестал бы функционировать.
«Мы когда звонили в Германию разработчикам аппарата искусственное сердце, они нам ничего не могли гарантировать, прецедентов не было. Поэтому решили прям на машине внутрь заехать. Таможенная служба дала добро на проезд кортежа непосредственно в самолет. Работники пограничного контроля нам паспорта штамповали уже в самолете», – отмечает Игорь Валентинович.
 Вера с мамой и папой до операции, с аппаратом "искусственное сердце"
Вера с мамой и папой до операции, с аппаратом "искусственное сердце"
В самолете можно было вздохнуть спокойно, здесь было все необходимое оборудование и мощная энергосистема. Девочку подключили к аппарату искусственной вентиляции легких. В данном ИЛ-76 могли работать 24 таких аппарата, к слову сказать, это очень помогло во время транспортировки из Перми пострадавших клуба "Хромая лошадь". Отлично сработала бригада МЧС, и устами новосибирцев, присутствовавших тогда в самолете, хотелось бы поблагодарить за слаженную работу ответственного за авиамобильный госпиталь Игоря Якиревича и главного реаниматолога транспортировочной бригады МЧС Алексея Богорада.
"Вести": прилет Веры в Бергамо
Когда политика вершит жизнь
В Бергамо Вера Смольникова еще три месяца ждала своего сердца. Премьер Владимир Путин попросил своего коллегу Сильвио Берлускони взять ситуацию под личный контроль. И 19 мая девочке из России была сделана пересадка от пострадавшего в автокатастрофе четырехмесячного мальчика Франческо.
Операция прошла успешно. Уже в июне Вера во всю гуляла с папой на коляске по итальянскому городку. В августе - ходила сама. Накануне новогодних каникул Владимир Контарев со старшей дочерью вновь навестил жену Ирину и младшую дочь Веру в Бергамо. Папа с гордостью отмечает успехи дочери: она научилась разговаривать на итальянском, вместе они играли в футбол и даже шуточную борьбу устроили. В июне 2012 года Вера с мамой возвратятся в родной Новосибирск, и, я надеюсь, у этой дружной и сильной семьи начнется самая обыкновенная жизнь.
"Вести": Вера после операции
Сейчас в Бергамо проходит стажировку врач из Новосибирского института им. академика Е.Н. Мешалкина. По словам Юрия Горбатых, его подчиненный наблюдает за ведением медикаментозной терапии, знакомится с поддерживающими процедурами, поскольку любая трансплантация вызывает ответ иммунитета, и нужно знать, как этот ответ контролировать.
 Вера после операции на прогулке
Вера после операции на прогулке
Вера Смольникова стала последним ребенком из России, которому была сделана трансплантация на территории Евросоюза. Пересадка донорских органов от граждан одной страны гражданам другой страны противоречит принципам ВОЗ, официально закрепленным так называемой «Стамбульской декларацией».
В Италии для россиян делали послабления, но связь была очень непрочной, и она оборвалась. «У нас есть регистр в котором сейчас 30 пациентов, – скорбно замечает руководитель центра детской кардиохирургии и хирургии новорожденных ННИИПК Юрий Горбатых – мы его даже не называем листом ожидания, потому что чего им ожидать? Это скорбный лист, а не лист ожидания. Тем более теперь мы знаем, что в Бергамо наших детей не возьмут. Сейчас мы занимаемся поиском других клиник. Винить тут некого, это огромная проблема и для Европы – доноров мало. И они только в том случае, если орган не подошел ребенку из ЕС, брали детей из России. Но на деньги, заплаченные итальянским врачам, можно 10 детей в России прооперировать».
Можно, но нельзя, потому что российские законы если не молчат, то все еще не договаривают в отношении посмертного детского донорства.
Читайте также:
интервью с Владимиром Контаревым, отцом Веры